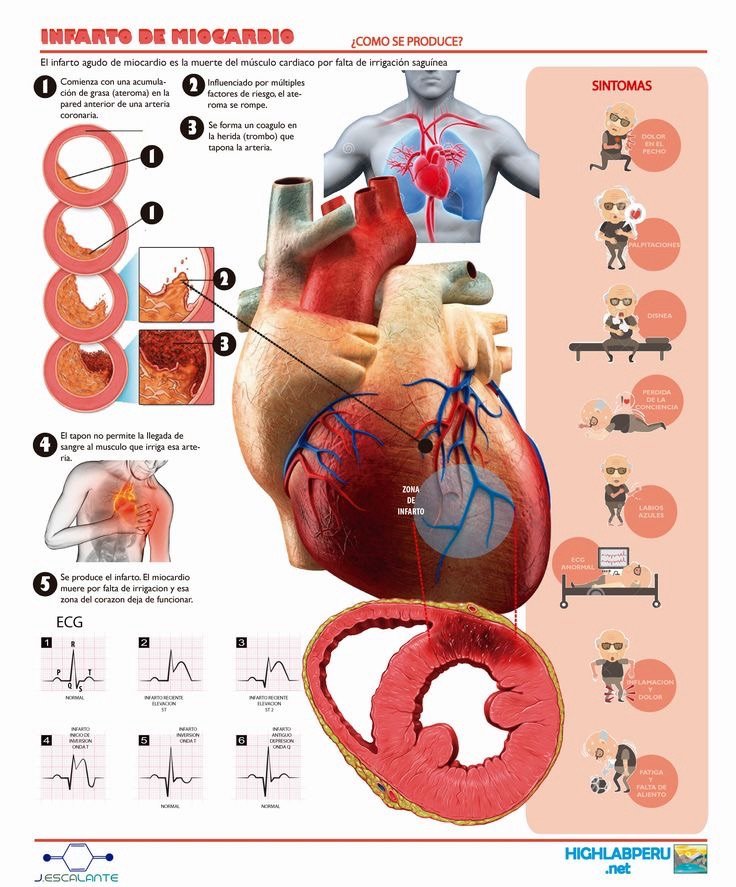
El infarto agudo de miocardio (IAM) es una condición médica grave caracterizada principalmente por la falta de flujo sanguíneo al músculo cardíaco, lo que conduce a un daño irreversible de los tejidos del corazón. En la mayoría de los casos, esta falta de flujo es causada por la obstrucción de las arterias coronarias debido a la aterosclerosis, un proceso en el cual se acumulan placas de grasa, colesterol y otros elementos en las paredes arteriales. Sin embargo, existen otras situaciones menos comunes en las que un infarto puede desarrollarse, como el espasmo de las arterias coronarias, la reestenosis después de una cirugía de revascularización o un cateterismo coronario percutáneo. En todos estos casos, el principio fundamental subyacente es la isquemia o la falta de oxígeno en una parte del corazón.
1. Procesos Fisiológicos Subyacentes al IAM
A nivel celular, la falta de oxígeno impide que las células del corazón utilicen adecuadamente los nutrientes, lo que lleva progresivamente a la lesión celular y, eventualmente, a la muerte celular irreversible, conocida como necrosis. Las placas de ateroma son la causa principal de este fenómeno, pero también puede ocurrir por otras condiciones como anemia severa o una alteración en la perfusión sanguínea. En cada uno de estos casos, el resultado es el mismo: el músculo cardíaco, privado de oxígeno, no puede funcionar correctamente, y esto se refleja en una amplia gama de síntomas y complicaciones.
2. Visualización del Flujo Sanguíneo y sus Alteraciones
Podemos imaginar las arterias coronarias como tubos que transportan agua. Si estos tubos se obstruyen por cualquier motivo, como una placa de grasa, el flujo de «agua» disminuye o se detiene, lo que impide que los «nutrientes» lleguen a su destino. En el caso de un espasmo coronario, podemos imaginar el tubo reduciéndose súbitamente de tamaño, restringiendo el flujo y causando isquemia. En términos clínicos, una obstrucción completa resultará en un daño más severo y extensivo (infarto con elevación del ST), mientras que una obstrucción parcial puede no causar síntomas a menos que se incremente la demanda de oxígeno del corazón, como sucede durante el ejercicio.
3. Análisis de Extremos y Variabilidad Clínica
Si la arteria está completamente bloqueada, se desarrollan síntomas más graves y marcados, y la necrosis del tejido cardíaco será mayor. En contraste, una arteria parcialmente bloqueada no siempre produce síntomas evidentes. Sin embargo, si la necesidad metabólica del corazón aumenta, como durante la actividad física, pueden aparecer síntomas de angina o infarto sin elevación del ST.
4. Cambios Eléctricos en el Corazón Durante un IAM
El corazón es esencialmente una bomba que funciona gracias a la actividad eléctrica regulada por el metabolismo de las células cardíacas. En condiciones normales, la actividad eléctrica es uniforme y ordenada, pero durante un infarto, las propiedades eléctricas de las células cambian debido al daño celular. Imagina el corazón en un estado saludable como de color rojo vibrante; cuando sufre un infarto, cambia a un color azul pálido que indica una disfunción. Este cambio en las propiedades eléctricas se traduce en patrones específicos en el electrocardiograma (ECG), tales como la elevación del segmento ST en un infarto transmural o sin elevación del ST en infartos subendocárdicos.
5. Conexión de los Signos Electrocardiográficos con la Fisiología
Los cambios en el ECG, como la elevación del ST, reflejan alteraciones en la conducción eléctrica del corazón. Estas alteraciones son indicativas de la extensión y profundidad del daño miocárdico. Las derivaciones en el ECG, como DII, DIII y aVF, permiten localizar la zona del infarto, ya sea inferior, anterior o lateral, proporcionando un mapa detallado de la lesión cardíaca.
6. Marcadores Bioquímicos en el Diagnóstico del IAM
Las troponinas (I, T) son los biomarcadores más específicos y sensibles para el diagnóstico del IAM. Estos se liberan en el torrente sanguíneo cuando las células cardíacas sufren daño irreversible. Los niveles de troponinas comienzan a elevarse aproximadamente dos horas después del inicio del infarto, proporcionando una confirmación diagnóstica crítica. Otros marcadores, como la CK-MB, la mioglobina y el péptido natriurético atrial, también pueden ser útiles, pero tienen limitaciones en términos de especificidad y tiempo de aparición.
7. Analogía para la Liberación de Troponinas
Para entender cómo se liberan las troponinas, imaginemos que el corazón es como un globo lleno de agua. Si el globo sufre daño, se liberará agua al exterior. De manera similar, cuando las células del corazón se dañan, liberan troponinas en la sangre, que podemos detectar y utilizar para diagnosticar un infarto.
8. Impacto del IAM en Otros Sistemas del Cuerpo
El IAM no solo afecta al corazón, sino que puede desencadenar complicaciones en otros órganos, como los pulmones y el cerebro. Un infarto extenso puede llevar a un shock cardiogénico, donde el corazón no es capaz de bombear suficiente sangre, lo que provoca una disminución del flujo sanguíneo cerebral (causando síncope) y un edema pulmonar agudo por la acumulación de sangre en los pulmones. A nivel renal, la insuficiencia cardíaca puede llevar a la disminución de la perfusión y, eventualmente, a un daño renal irreversible.
9. Limitaciones del Diagnóstico Electrocardiográfico
Aunque el ECG es una herramienta fundamental, presenta limitaciones. Cambios sutiles pueden pasar desapercibidos, especialmente en las fases iniciales del infarto. Además, los patrones de daño pueden variar con el tiempo, por lo que un ECG normal no descarta la presencia de un infarto si se realiza en los primeros minutos tras el evento.
10. Aplicación Práctica en la Práctica Médica Diaria
La identificación temprana de un IAM requiere una combinación de signos clínicos, cambios en el ECG y marcadores bioquímicos. En entornos con recursos limitados, es crucial la capacidad del médico para reconocer patrones clínicos y utilizar estos hallazgos para realizar un diagnóstico precoz y tratamiento inmediato.
11. Modelos de Retroalimentación y Resiliencia en el IAM
El cuerpo intenta compensar un infarto mediante la activación de mecanismos de retroalimentación como el sistema simpático, que aumenta la frecuencia cardíaca y la contractilidad del corazón. Sin embargo, estos mecanismos pueden eventualmente sobrecargar un corazón ya dañado, exacerbando la insuficiencia cardíaca y llevando al shock cardiogénico.
12. Umbral Crítico y la Importancia del Tiempo
El tiempo es esencial en el manejo del IAM. El tejido cardíaco puede tolerar la isquemia por aproximadamente 20 a 40 minutos antes de que el daño sea irreversible. La intervención temprana es crucial para limitar la necrosis y mejorar los resultados del paciente.
Conclusión: La Navaja de Occam en el Diagnóstico del IAM
En un paciente con dolor torácico, cambios en el ECG y elevación de troponinas, el diagnóstico más sencillo y probable es el IAM. La Navaja de Occam nos recuerda que, en medicina, a menudo la explicación más directa y simple es la correcta, aunque siempre debemos considerar y descartar otros posibles diagnósticos diferenciales para asegurar una atención integral y precisa.